Chapitre
1 : Sexualité et procréation
|
A la puberté, les appareils génitaux masculins et féminins deviennent fonctionnels. La réussite de la reproduction sexuée est en partie déterminée par la réussite de la fécondation, c’est-à-dire la fusion d’un gamète mâle, le spermatozoïde et d’un gamète femelle, l’ovocyte, à l’origine de la première cellule-œuf.
Chez l’homme la production de spermatozoïdes est régulière et continue jusqu’à la mort. Chez la femme la production des ovocytes est cyclique jusqu’à la ménopause.
Chez
l’homme comme chez la femme, il existe donc un contrôle de la fonction de
reproduction.
Par
ailleurs, la connaissance des mécanismes de contrôle ont permis de développer
des méthodes qui limitent les naissances : les méthodes contraceptives ou
qui les favorisent : les techniques de procréation médicalement assistée.
Comment
est contrôlée la fonction reproduction chez l’homme, chez la femme ?
Comment
l’ovulation est-elle déclenchée ?
Comment
la sécrétion des hormones ovariennes est-elle stimulée ?
Comment
la testostéronémie est-elle contrôlée ou régulée ?
II. Contrôle de la fonction de reproduction chez la femme
Le
fonctionnement de l’appareil génital féminin commence à la puberté et s’achève
à la ménopause. A la différence de l’homme, il présente une activité cyclique
d’en moyenne 28 jours rythmée par l’ovulation (le 14ème jour) et les règles.
Par convention, le premier jour du cycle correspond au premier jour des règles.
Remarque :
un cycle ne présente pas de jour 0. Ainsi le jour 28 qui marque la fin d’un
cycle correspond également au jour J1 du cycle suivant.
Les
activités de l’ovaire et de l’utérus, principaux acteurs de l’activité
reproductive sont parfaitement synchronisés de façon à permettre une fonction
de reproduction efficace = permettant la pérennité de l’espèce.
1.
Les cycles sexuels féminins
1.1. La double
fonction de l’ovaire
L’ovaire
est une gonade, il contient les cellules reproductrices ou ovocytes. C’est
aussi une glande endocrine car il produit des hormones* sexuelles : les
œstrogènes et la progestérone.
*hormone : substance (molécule) produite par une glande endocrine, véhiculée par voie sanguine, qui agit à faible dose et à distance sur des organes cibles = qui possèdent des récepteurs spécifiques.
Au
sein de l’ovaire, les ovocytes sont contenus dans des structures
particulières : les follicules. L’observation d’une coupe d’ovaire permet
de voir des follicules à différents stades.
Le cycle ovarien comprend deux phases de 14 jours environ séparées par l’ovulation.
La phase folliculaire ou phase pré-ovulatoire est la phase au cours de laquelle un follicule se développe et devient follicule mûr ou follicule de De Graaf. Au cours de cette phase le follicule produit des œstrogènes dont l’œstradiol (principal œstrogène) : le taux augmente puisque le follicule grossit. Le nombre de cellules productrices s’accroît au fur et à mesure que le follicule devient mâture. Le taux d’œstradiol devient maximal 48 h avant l’ovulation : c’est le pic d’œstradiol.
L’ovulation
correspond à l’expulsion de l’ovocyte du follicule et de l’ovaire par rupture
du follicule. Le taux d’œstrogènes chute transitoirement.
La
phase lutéale ou phase post-ovulatoire est la phase au cours de laquelle le
reste du follicule se transforme en corps jaune. Au cours de cette phase, le
corps jaune produit deux types d’hormones : l’œstradiol et la
progestérone. Si vers le 25ème jour, il n’y a pas eu de fécondation, le corps
jaune régresse et la sécrétion des hormones ovariennes chute. Cette chute du
taux des hormones ovariennes marque la fin d’un cycle donc le début du cycle
suivant.
L’activité
cyclique de l’ovaire se traduit donc par une sécrétion cyclique des hormones
sexuelles : œstradiol et progestérone.
1.2.Le cycle utérin
Le
cycle de l’utérus est contrôlé par les hormones sexuelles sécrétées par
l’ovaire. En effet, on observe expérimentalement un arrêt du cycle utérin après
l’ablation des ovaires (= ovariectomie).
Le
début de la phase folliculaire est marqué par une chute du taux des hormones
ovariennes, provoquée par la régression du corps jaune. C’est cette chute
hormonale qui est responsable de l’effondrement de la muqueuse utérine :
ce sont les règles ou menstruations. Puis dans la suite de la phase
folliculaire, l’augmentation du taux d’œstradiol permet la réparation de la
muqueuse utérine et son épaississement par prolifération des cellules.
Durant
la phase lutéale, sous l’effet de l’œstradiol et de la progestérone, la
muqueuse devient très épaisse et des vaisseaux sanguins se développent en spirale ;
on observe aussi des glandes (en doigt de gant du fait de leur forme) qui
sécrèteront un “lait utérin”. La muqueuse utérine prend l’aspect d’un “dentelle
utérine”. Sa structure devient alors favorable à la nidation, c’est-à-dire à
l’implantation d’un éventuel embryon qui pourra par la suite établir des
communications sanguines avec l’organisme de la mère via le cordon ombilical.
S’il
n’y a pas eu de fécondation la chute hormonale provoque l’effondrement de la
muqueuse, un nouveau cycle commence.
Ainsi,
le déclenchement de l’ovulation vers le 14ème jour et la sécrétion cyclique des
hormones sexuelles sont des évènements indispensables à la fonction de
reproduction chez les femmes.
Mais on observe aussi des variations cycliques au niveau du col de l'utérus. En effet, l'entrée de l'utérus (au fond du vagin) se fait par cette voie étroite plus ou moins obstruée d'un mucus = glaire cervicale. En dehors de la phase ovulatoire ce mucus assure le rôle de porte d'entrée qui garantit l'arrêt d'éventuels microorganismes de deux façons : par une action mécanique (un maillage serré) et par une action chimique (un pH bas).
Or maillage et pH sont modifiés durant la période ovulatoire pour ainsi permettre le passage des spermatozoïdes et ainsi rendre possible la fécondation.
Pour assurer la fonction de reproduction et donc la pérennité de l'espèce il est nécessaire que ces deux cycles soient synchrones.
En effet, l'ovule une fois dans les trompes est fécondable pendant un laps de temps court et cela doit coïncider avec la période d'ouverture de l'entrée de l'utérus, le col de l'utérus, aux spermatozoïdes. De même, c'est après une éventuelle ovulation que l'utérus doit être prêt à accueillir un embryon et non avant.Pour assurer ce synchronisme les deux organes doivent communiquer : cette communication est réalisée par le biais d'hormones.
En effet, l'ovule une fois dans les trompes est fécondable pendant un laps de temps court et cela doit coïncider avec la période d'ouverture de l'entrée de l'utérus, le col de l'utérus, aux spermatozoïdes. De même, c'est après une éventuelle ovulation que l'utérus doit être prêt à accueillir un embryon et non avant.Pour assurer ce synchronisme les deux organes doivent communiquer : cette communication est réalisée par le biais d'hormones.
2.
Le contrôle
des sécrétions ovariennes et le déclenchement de l’ovulation
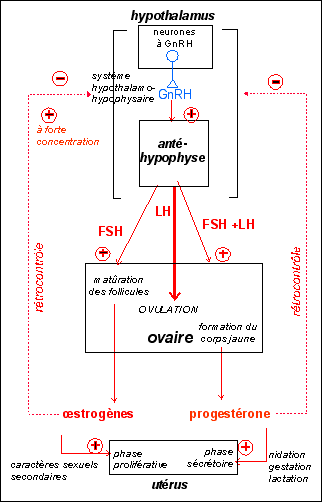
C’est
le complexe hypothalamo-hypophysaire qui contrôle le fonctionnement des gonades.
2.1
Présentation du complexe hypothalamo-hypophysaire
Le complexe
hypothalamo-hypophysaire est situé à la base du cerveau. Il comprend un centre
nerveux, l’hypothalamus et une glande appendue, l’hypophyse.
- Seule l’antéhypophyse ou hypophyse antérieure est endocrine.
- L’antéhypophyse et l’hypothalamus sont reliés par la veine porte hypophysaire.
- Les neurones de l’hypothalamus sont en contact avec la veine porte.
- Les cellules endocrines de l’hypophyse sont irriguées par cette même veine porte.
- La zone est richement vascularisée.
2.2
La sécrétion des hormones hypophysaires ou gonadostimulines
L’antéhypophyse
sécrète deux hormones :
FSH :
Follicle Stimulating Hormone : elle agit sur les cellules des follicules
et stimule le développement du follicule
LH :
Luteinizing Hormone : elle agit sur les cellules du follicule et le fait
évoluer en corps jaune qui se caractérise par la présence d’une substance, la
lutéine.
Les
deux gonadostimulines hypophysaires FSH et LH sont donc nécessaires au
déroulement normal de la fonction ovarienne et au maintien des caractères
sexuels secondaires (cf chapitre 2). Leur sécrétion est donc indispensable et
également contrôlée.
2.3 Le rôle de l’hypothalamus : un contrôle de l’hypophyse
L’hypothalamus est un
centre nerveux, il est donc constitué de neurones. Ces neurones produisent et
libèrent dans le système porte une protéine : la GnRH (Gonadotrophin
Releasing Hormone) qui agit sur l’antéhypophyse et stimule la sécrétion de LHet
de FSH. La GnRH est donc une hormone libérée par des neurones, elle est
qualifiée de neurohormone.
2.4
Les hormones hypophysaires chez la femme.
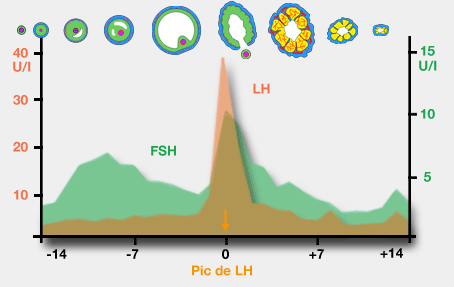
La
figure ci-après traduit l’évolution des gonadostimulines au cours d’un cycle
sexuel.
La
sécrétion des gonadostimulines LH et FSH est également cyclique.3. Des rétrocontrôles complexes et le caractère cyclique des sécrétions hormonales
3.1.Durant la phase
folliculaire
En début du cycle, le
follicule délivre une faible quantité d’œstradiol. Cette faible quantité exerce
un rétrocontrôle négatif sur le complexe hypothalamo-hypophysaire : les
sécrétions de FSH et de LH sont freinées. Ceci explique que le taux de FSH
augmente puis baisse lors de la phase folliculaire. Cependant la croissance du
follicule se poursuit et la quantité d’œstradiol sécrétée augmente.
3.2.Le déclenchement
de l’ovulation
Arrivé à maturité, 36 h
avant l’ovulation le follicule mûr délivre un pic d’œstradiol. Ce pic
d’œstradiol exerce sur le complexe hypothalamo-hypophysaire un rétrocontrôle
positif qui stimule l’hypothalamus et l’hypophyse : l’hypophyse répond 24
h plus tard par un pic de LH (accompagné d’un pic de FSH). Ce pic de LH
déclenche l’ovulation et donc la formation du corps jaune.
3.3.Durant la phase
lutéale
Le
corps jaune produit l’œstradiol et de la progestérone. Elles exercent un
rétrocontrôle négatif qui freine de nouveau le complexe
hypothalamo-hypophysaire. La présence de progestérone empêche l’œstradiol, quel que soit son taux, d’exercer un rétrocontrôle positif.
Lorsque le corps jaune régresse et disparaît, la sécrétion des hormones ovariennes chute et le rétrocontrôle négatif « s’annule transitoirement » : la sécrétion de FSH augmente à nouveau, permettant à un nouveau follicule de se développer.
QCM:
http://dboudeau.fr/exos_en_ligne/QCM_1ere/regulation_app_genital.htm
4. Schéma fonctionnel du contrôle neuroendocrinien de la reproduction chez la femme
QCMs:
http://dboudeau.fr/exos_en_ligne/QCM_1ere/cycles_femme.htm
III. Contrôle de la fonction de reproduction chez l’homme
1.
Les
fonctions du testicule chez l’adulte
Le
testicule est une gonade, il produit les cellules reproductrices mais c’est
aussi une glande endocrine car il produit une hormone sexuelle, la testostérone.
L’observation
de lames minces de testicule montre qu’il est constitué de deux tissus
distincts :
Des tubes séminifères qui assurent la production des spermatozoïdes ou spermatogénèse. C’est dans la paroi de ces tubes que les cellules de la lignée germinale se multiplient et se différencient en spermatozoïdes. Une fois produits, ils tombent au centre du tube séminifère. Ils sont provisoirement stockés dans l’épididyme et sont évacués par le canal déférent lors de l’éjaculation. Des cellules de Sertoli situées entre les cellules de la lignée germinale soutiennent les cellules en multiplication.
Un tissu interstitiel richement vascularisé constitué de cellules de Leydig : ces cellules assurent la sécrétion de testostérone.
La production des spermatozoïdes ou spermatogenèse est un processus régulier et continu qui démarre à la puberté et dure jusqu’à la mort.
La testostérone est une hormone indispensable à la fonction de reproduction. Elle intervient dans le maintien des caractères sexuels primaires, secondaires et le déroulement de la spermatogenèse.
Sa sécrétion par les cellules de Leydig est également régulière et continue : la concentration plasmatique de testostérone ou testostéronémie est donc environ stable.
Maintenir
la stabilité de ce taux est donc essentiel au fonctionnement de l’appareil
génital mâle. C’est une valeur réglée.
2.
La régulation
de la testostéronémie
2.1.La sécrétion des
hormones hypophysaires chez l’homme.
L’antéhypophyse
sécrète aussi les deux hormones :
☛FSH
agit sur les cellules de Sertoli des tubes séminifères et contrôle la
spermatogenèse. ☛LH agit sur les cellules de Leydig et stimule la sécrétion de testostérone.
Les deux gonadostimulines hypophysaires FSH et LH sont donc nécessaires au déroulement normal de la spermatogenèse et du maintien des caractères sexuels secondaires. Leur sécrétion régulière et continue est donc indispensable et également contrôlée.
2.2.Le rôle de
l’hypothalamus : un contrôle de l’hypophyse
GnRH,
par sa sécrétion par l’hypothalamus contrôle l’hypophyse. La sécrétion de GnRH
est pulsatile.
La
production finale de testostérone est sensiblement stable. Il doit donc exister
un système qui en plus de stimuler le testicule ajuste en permanence le taux de
testostérone produit.
3.
Le
rétrocontrôle négatif du testicule sur le complexe hypothalamo-hypophysaire
Des
cas cliniques révèlent qu’en l’absence de testostérone dans le sang, les
productions de GnRH et de gonadostimulines, LH et FSL augmentent. Au contraire,
une injection massive de testostérone bloque les sécrétions de ces mêmes
hormones. Il résulte de ces constats que la testostérone elle-même exerce un
contrôle en retour ou rétrocontrôle sur le fonctionnement du complexe
hypothalamo-hypophysaire.
On
parle de rétroaction négative car la testostérone diminue l’activité des
cellules hypothalamiques et hypophysaires qui commandent sa sécrétion.
L’existence
de ce rétrocontrôle négatif assure une stabilité de la testostéronémie :
une valeur trop élevée de testostérone freine le complexe
hypothalamo-hypophysaire qui freinera à son tour la sécrétion de testostérone.
Au contraire une valeur basse de testostérone stimule le complexe
hypothalamo-hypophysaire qui stimulera à son tour la sécrétion de testostérone.
La sécrétion de testostérone et la fonction de reproduction, par voie de
conséquence sont donc régulées.
4.
Schéma
fonctionnel du contrôle neuroendocrinien de la fonction de reproduction chez
l’homme
exercice QCM:
http://dboudeau.fr/exos_en_ligne/QCM_1ere/activite_testiculaire.htm
IV.
La maitrise de
la procréation
1.
Les
méthodes contraceptives
Les
méthodes contraceptives sont des méthodes qui s’opposent à la fécondation et à
la mise en place d’une grossesse.
Contraception
= procédé efficace transitoire qui permet d'éviter la mise en place d'une grossesse. ces méthodes peuvent agir de différentes façons et à différents moments.
- en empêchant la production et/ou libération des gamètes
- empêchant la rencontre des gamètes
- en empêchant la nidation (= implantation de l'embryon dans la muqueuse utérine)
- en empêchant la production et/ou libération des gamètes
- empêchant la rencontre des gamètes
- en empêchant la nidation (= implantation de l'embryon dans la muqueuse utérine)
1.1.Contraception
hormonale préventive
La
contraception hormonale préventive concerne essentiellement les femmes. Elle
peut se présenter sous forme de pilule contraceptive, de patch ou d’implant
sous-cutanés.
Les
pilules contraceptives contiennent un analogue (= molécule de synthèse) d’œstradiol
et de progestérone, les implants sous-cutanés ne délivrent qu’un progestatif de
synthèse.
L’effet
contraceptif de ces méthodes est obtenu par un rétrocontrôle négatif exercé par
les hormones de synthèse sur le complexe hypothalamo-hypophysaire : les
sécrétions de FSH et de LH restent basses, l’activité de l’ovaire est mise au
repos. Il n’y a plus de croissance folliculaire, ni d’ovulation. Le taux
d’hormones sexuelles naturelles est donc faible. Seules les hormones sexuelles
de synthèse circulent dans le sang, ce qui perturbe également le développement
de la muqueuse utérine qui devient impropre à la nidation.
Des
méthodes de contraceptions hormonales masculines sont à l’étude. Elles sont
également basées sur le maintien d’un rétrocontrôle négatif permanent qui
bloque la spermatogénèse.
1.2.La contraception
hormonale d’urgence ou pilule du lendemain
La
pilule du lendemain doit être prise le plus tôt possible et au maximum dans les
3 jours qui suivent un rapport sexuel non protégé (temps de vie estimé d’un
spermatozoïde dans les voies génitales féminines). Elle n’est pas dénuée de
risque pour la santé et doit donc rester une contraception d’urgence. Elle
contient une forte dose de progestatif de synthèse dont le rôle est de bloquer
l’ovulation en bloquant le pic de LH par rétrocontrôle négatif s’il n’a pas
encore eu lieu. Par ailleurs 2 à 3 jours plus tard, l’élimination naturelle de
cette dose de progestérone provoque une chute hormonale
« artificielle » qui déclenche un effondrement de muqueuse utérine.
1.3.Les autres
méthodes contraceptives
A
côté de la contraception hormonale, d’autres méthodes de contraception existent
telles que les préservatifs masculin ou féminin. Ils constituent une barrière physique
qui s’oppose à la rencontre des gamètes. Il assure en plus une protection
efficace contre les IST (Infections sexuellement transmissibles).
2.
La
procréation médicalement assistée
Les
causes de stérilité des couples sont multiples et concernent aussi bien les
hommes que les femmes : chez les hommes, la production de spermatozoïdes
peut être insuffisante ou ceux ci peuvent être anormaux et/ou peu mobiles.- spermatozoïdes "normaux" - spermatozoïdes anormaux
Chez les femmes, l’obturation des trompes peut empêcher la rencontre des gamètes, il peut aussi y avoir des troubles de l’ovulation souvent liés à un mauvais fonctionnement du complexe hypothalamo-hypophysaire.
Des
techniques de procréation médicalement assistées permettent d’apporter des
solutions à l’infertilité :
L’insémination
artificielle qui consiste à introduire le sperme du conjoint (ou d’un donneur)
dans les voies génitales féminines.
La
FIVETE (fécondation in vitro et transfert d’embryon) qui consiste à mettre en
présence des spermatozoïdes et des ovocytes afin de réaliser une ou des
fécondations. Les spermatozoïdes sont recueillis par masturbation. Les ovocytes
sont ponctionnés directement dans les ovaires. La technique nécessite au
préalable une stimulation hormonale de la fonction ovarienne. Les embryons
conçus in vitro sont ensuite introduits dans l’utérus.
Cela
pose évidemment des questions d’ordre éthique, et interfère avec la chose
politique …











Commentaires